UJELA ME ZMIJA ! - ŠTA SADA ?!
U ljetnim mjesecima intenzivnije boravimo u prirodi, planinarimo, kupamo se u rijekama i jezerima, ali dok uživamo u svim tim blagodatima, ne smijemo zaboraviti na neke činjenice. Jedna od njih je da i zmije u prirodi traže svoje mjesto pod suncem.
KOJE TO ZMIJE ŽIVE NA PODRUČJU NAŠE ZEMLJE ?
Na području Bosne i Hercegovine živi 14 vrsta zmija, od kojih su samo tri otrovnice: poskok, riđovka i balkanski šargan.
1) Bjelica – Hierophis gemonensis
2) Kaspijski smuk – Dolichophis caspius
3) Šilac – Platyceps najadum
4) Smukulja – Coronella austriaca
5) Obični smuk – Zamenis longissima
6) Zmija leopard – Zamenis situla
7) Četveroprugasti smuk – Elaphe quatuorlineata
8) Zmija mačka – Telescopus fallax
9) Bjelouška – Natrix natrix
10) Ribarica – Natrix tessellata
11) Crnostrik – Malpolon insignitus
12) Poskok – Vipera ammodytes
13) Šargan – Vipera berus
14) Balkanski šargan – Vipera ursinii.
➢ POSKOK

Poskok (modras, kamenjarka; Vipera ammodytes) je pepeljasto – sive boje i naraste do jednog metra. Glava mu je srcolikog oblika, a ima karakterističan rog na vrhu nosa. Od glave do vrha repa se pruža tamna vijugava linija, koja je karakteristična za svaku vrstu vipera (tzv. Kainov znak). Sa strane linije se nalaze tamne mrlje.
Poskok živi uglavnom u južnim, krševitim krajevima.
Poskok naseljava širok spektar staništa, ali u pravilu preferira osunčana područja, kamene, travnate padine i svijetle šume, te se često može naći u blizini ljudskih naselja. Na proljeće se ženke poskoka često mogu naći i pored ostataka snijega – zbog instinktivne potrebe koja će omogućiti potpuno sazrijevanje jajnih ćelija. Vrlo često se poskoci, naročito krajem ljeta i tokom jeseni, penju na drveće, grmovito rastinje i visoke stijene (zbog ishrane i termoregulacije).
➢ RIĐOVKA

Riđovka (šarka; Vipera berus) se nalazi u cijeloj Europi. Duga je oko 60 do 80 cm, ima “cik-cak” liniju uzduž tijela.
Postoje dvije vrste: Vipera berus bosniensis i Vipera pseudaspis.
Njeno rasprostranjenje u BiH je vrlo neobično. Razlikujemo nizijske i visokoplaninske populacije. Nizijske populacije naseljavaju šumske predjele i rubove starih očuvanih šuma Posavine. Trenutno je poznata samo jedna takva populacija u zapadnoj Posavini. S druge strane, visokoplaninske populacije naseljavaju uglavnom alpske livade (iznad granice šume). Još uvijek nije poznato da li se na svim bosanskohercegovačkim planinama nalaze populacije šarki, ali su poznate sa Cincara, Dinare, Čvrsnice, Zelengore, Lelije, Maglića, Bjelašnice, Igmana, Treskavica, Vrana, Vlašića, Vranice.
➢ BALKANSKI ŠARGAN

Balkanski šargan (Vipera ursinii) je najmanja zmija otrovnica u Evropi. U BiH, ali i globalno, šargan je vrlo rijetka i ugožena vrsta.
U BiH naseljava alpske livade iznad granice šume, uglavnom submediteranskih planina (Čvrsnica, Velež, Čabulja, Dinara, Šator, Zelengora, Maglić, Bjelašnica).
Otrov šargana je vrlo slab, te se često poredi sa ubodom pčela.
EPIDEMIOLOGIJA
Širom svijeta, ujedi zmija su uglavnom zastupljeni u ruralnim područjima i to na donjim ekstremitetima radnika koji se tu kreću, ili na glavi i trupu pojedinaca koji spavaju vani na zemlji.
Međutim, prethodne studije su pokazale da zmije uglavnom ujedaju osobe koje ciljano dolaze u interakciju s njima. Dakle, većina ujeda se može prevenirati tako što se izbjegava kontakt sa zmijama.
Smrt se rijetko javlja; većina pacijenata se u potpunosti oporavi, ali postoje i slučajevi gdje zaostaje privremeni ili trajni invaliditet.
PATOGENEZA
Otrov zmije se opisuje kao ‘supa antigena’ i sastoji se od različitih proteinskih i neproteinskih supstanci - metaloproteinaze, kolagenaze, fosfolipaze, hijaluronidaze, koje mogu uzrokovati mio- i dermatonekrozu. Neke komponente, poput serin proteaza, disintegrina i dr, izazivaju razne hematološke efekte, koji rezultuju koagulopatijom, agregacijom, aktivacijom ili inhibicijom trombocita.
Razlikujemo četiri (4) tipa zmijskih otrova - proteolitički, hemotoksični, neurotoksični i citotoksični; s tim da je proteolitički otrov zastupljen u svim ranama izazvanim ujedom zmije.
● PROTEOLITIČKI - sastoji se od proteolitičkih enzima koji uzrokuju razgradnju tkivnih struktura. Svojstveno je da ovaj tip otrova djeluje na samom mjestu ujeda, zbog čega se tu vide dramatične promjene. Otrov razgrađuje zidove krvnih sudova zajedno sa okolnim mišićnim tkivom.
● HEMOTOKSIČNI - uništava eritrocite u zahvaćenom organizmu, što posljedično ima efekta i na tkiva i organe. Kod ovakvih ujeda, osoba ima strašne bolove na mjestu uboda radi razgradnje ćelija i okolnog tkiva. Osim toga, otrov može djelovati tako da ubrzava ili usporava koagulaciju; oba slučaja mogu biti smrtonosna. Posljedice djelovanja ovog tipa otrova uključuju zatajenje kardiovaskularnog sistema, gubitak zahvaćenog ekstremiteta, masivno unutrašnje krvarenje. Međutim, ovaj tip otrova djeluje dosta sporije u odnosu na druge tipove, što znači da osoba uglavnom preživljava bez nekih značajnih komplikacija ukoliko se blagovremeno pruži adekvatna medicinska pomoć.
● NEUROTOKSIČNI - ovaj tip otrova ciljano djeluje na nervni sistem, što dovodi do paralize mišića, oštećenja mozga i promjene stanja svijesti. U nekim slučajevima može vrlo brzo da djeluje, ali za razliku od hemotoksičnog otrova, inokulacija ovog tipa otrova može biti bezbolna. Osoba može primijetiti ugriz tek kada počne da osjeti simptome promjene stanja svijesti.
● CITOTOKSIČNI - kao što sama riječ kaže - ubija ćelije. Ovaj tip otrova nike tako smrtonosan kao hemotoksični i neurotoksični, ali može uzrokovati značajan invaliditet zbog gubitka funkcije zahvaćenog ekstremiteta. Često se duži period zadržava u dubljim tkivima, odakle se postepeno otpušta i oštećuje okolno tkivo. Zbog toga i kada je inicijalno stanje osobe zadovoljavajuće, komplikacije mogu biti dramatične.
KLINIČKI PREGLED
Ako zmija ugrize, najvažnije je utvrditi je li otrovna ili nije. Za razliku od neotrovnih, otrovne zmije imaju trokutastu glavu i uske eliptične oči. Naše se otrovnice razlikuju od neotrovnica i oblikom tijela, koje je kratko i zdepasto, za razliku od neotrovnica čija su tijela tanka i izdužena. Valja napomenuti, međutim, da razlikovanje otrovnica na ovakav način vrijedi samo za područje Europe.
Ako nekoga ujede zmija, treba odmah potražiti medicinsku pomoć. Podaci se uglavnom mogu uzeti od pacijenta, iako neki uopšte ne vide zmiju pa ne mogu tačno identificirati zmiju. Važno je ustanoviti vrijeme ujeda i pregledom utvrditi koji su se simptomi i znakovi već razvili. Potrebno je opisati lokalni nalaz i sistemske simptome kao što su mučnina, dispneja i osjećaj nesvjestice. Neki pacijenti opisuju i metalni ukus u ustima.
Doznati da li je neko već pružio pomoć i na koji način, da li se pacijent liječi od neke bolesti i da li je alergičan na nešto. Pitati da li ga je ranije ujela zmija ili je li primao antidot (protivotrov) ranije.
Utvrditi prohodnost disajnih puteva pacijenta i da li je adekvatna oksigenacija i ventilacija. Neophodno je da postoji adekvatna perfuzija.
Dokumentovati sve vitalne parametre (TT, SpO2, HR, RR, TA, ŠUK) i često provjeravati njihove vrijednosti .
Izvršiti lokalni pregled mjesta ujeda. Hemoragijske bule se mogu razviti kroz nekoliko sati. Ubodne rane mogu biti nejasni zbog prisutnog otoka; može biti prisutno jedna, dvije, ili više ubodnih rana. Veći razmak između ubodnih rana može govoriti u prilog veće zmije.
Sistemski toksični efekti mogu biti nespecifični simptomi i znakovi poput mučnine, glavobolje, osjećaja nesvjestice. Značajnije tegobe uključuju hipotenziju, edem disajnih puteva i refrakterno povraćanje.
Pregledati da li pacijent ima petehije, epistaksu, krvarenje iz desni i drugo krvarenje na sluznicama.
Neurotoksičnost se očituje značajnom slabošću i drugim neurološkim ispadima, kao što su diplopia, hyperacusis, odontalgia, ageusia, ptosis, ophthalmoplegia, hipersalivacijom i disfagijom.
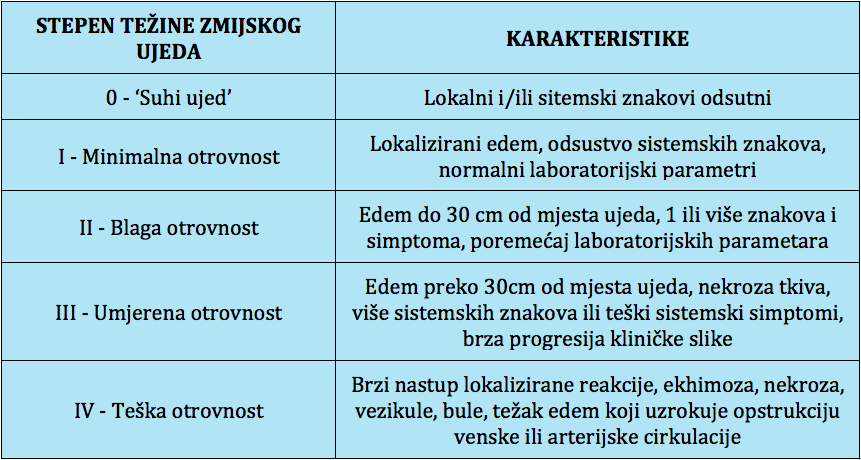
Stepen otrovnosti
Stepen otrovnosti se određuje prisutnim lokalnim i sistemskim znakovima.
● ‘Suhi ujed’ - nema inokulacije otrova, tako da ne postoje drugi simptomi i znakovi izuzev ubodne rane. Manje od 10% ujeda je ovog tipa.
● Minimalna otrovnost - karakterizirana je sa lokalnim nalazom modrila ili osjetljivosti u predjelu okoline rane, te odsustvo laboratorijskih i sistemskih poremećaja.
● Blaga otrovnost - također nema laboratorijskih i sistemskih poremećaja, ali lokalno oštećenje zahvata veću površinu - do nekoliko centimetara od mjesta ujeda, sve do većeg zgloba (skočni zglob, ručni zglob)
● Umjerena otrovnost - podrazumijeva prisutnost simptoma i znakova koji nisu životno ugrožavajući (povraćanje, hematotoksičnost bez krvarenja) i/ili lokalno oštećenje prevazilazi dva zgloba.
● Teška otrovnost - rezultuje intenzivnim lokalnim oštećenjem (dalje od dva zgloba) i/ili postoji značajna sistemska toksičnost (hipotenzija, edem disajnih puteva, paraliza mišića).
DIJAGNOSTIKA
Diferencijalna dijagnoza:
➢ Anafilaksa
➢ Duboka venska tromboza (DVT)
➢ Trauma krvnih sudova ekstremiteta
➢ Ujed škorpije
➢ Septički šok
➢ Serumska bolest
➢ Ubod ose
➢ Obrada rane
➢ Infekcija rane
Laboratorijski nalazi:
➢ Kompletna krvna slika - KKS
➢ Bazalni metabolički profil - Na, K, Cl, Ca, P, Mg
➢ Protrombinsko vrijeme - PT/INR
➢ Fibrinogen
➢ Kreatin kinaza - CK
Pacijentima sa sistemskom toksičnošću potrebna je dalja obrada uključujući jetrene enzime, analiza urina, krvna grupa i Rh faktor i gasna analiza krvi.
Specifični laboratorijski poremećaji uključuju:
➢ Koagulopatiju (PT >15s)
➢ Hipofibrinogenemija (fibrinogen <150 mg/dL)
➢ Trombocitopenija (Tr < 150 x 10*3 /uL)
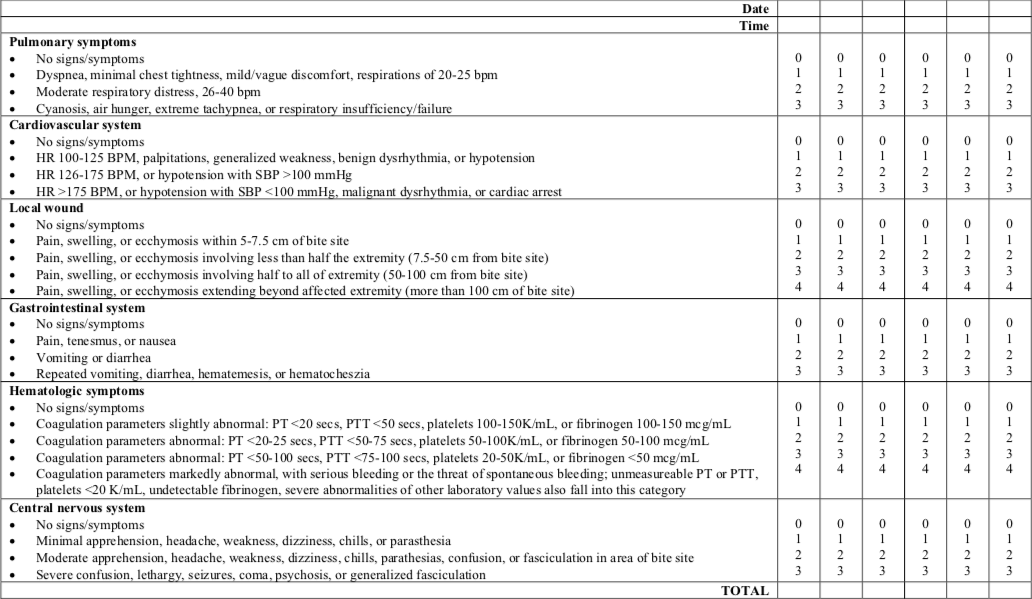
Skor težine zmijskog ujeda - Snakebite severity score - SSS:
Antidot se zbog mogućih nuspojava i komplikacija uglavnom ne primjenjuje za skor manji od 5.
TRETMAN
Pacijente sa ‘suhim ujedom’ je potrebno opservirati najmanje 8 sati i važno je ponoviti laboratorijske parametre prije otpusta. Ujedi zmije su dinamični i ujedi koji su naizgled bezazleni mogu razviti tešku kliničku sliku.
Ujede minimalne i blage otrovnosti koji inicijalno ne zahtijevaju primjenu antidota treba opservirati minimalno 12-24 sata radi procjene progresivnosti lokalnih efekata i/ili nastanak bilo kakvih znakova sistemske toksičnosti.
Opći principi:
➢ Prepoznati i tretirati životno ugrožavajuća stanja
➢ Dati analgeziju
➢ Odrediti lokalnu i/ili sistemsku toksičnost
➢ Minimalizirati lokalno tkivno oštećenje
➢ Prevenirati ili tretirati bilo koju sistemsku toksičnost (hipotenzija, slabost)
➢ Prevenirati ili tretirati hematološku toksičnost
U prehospitalnim uslovima najvažnije je obezbijediti prohodnost disajnog puta i adekvatnu oksigenaciju i ventilaciju, te održavati euvolemiju.
Epinefrin treba ordinirati svim pacijentima sa kliničkom slikom anafilakse, a potrebno je intubirati sve pacijente koji ne reaguju na vanjske podražaje, ali i one kod kojih postoji slabost respiratorne muskulature koja sekundarno rezultuje poremećajem ventilacije.
Difenhidramin može pomoći kod blažih oblika urtikarije i pruritusa.
Infuzioni rastvori su potrebi kako bi se održala euvolemija u pacijenata sa značajnom hipovolemijom koja je posljedica gubitaka tečnosti putem gastrointestinalnog trakta (povraćanje, proljev). Pretjerana primjena infuzionih rastvora se ne preporučuje jer može uzrokovati edem tkiva.
Kada je u pitanju analgezija, preporučuje se upotreba opioida. Nesteroidni antiinflamatorni lijekovi se ne preporučuju zbog mogućih hematoloških efekata, koji se mogu javiti kao posljedica interakcije sa otrovom i konačno rezultirati razvojem koagulopatije.
Elevacija se preporučuje kada se ne očekuje značajna sistemska toksičnost, u suprotnom potrebno je držati zahvaćeni ekstremitet u nivou srca.
Ranije je bilo zastupljeno mišljenje da treba koristiti Esmarhovu povesku, ali je dokazano da u tom slučaju kompromitiranost arterijske cirkulacije i negativne posljedice toga, su mnogo veće u odnosu na benefit koji se postiže limitiranjem širenja otrova.
Prolongiranom krioterapijom se također ne ostvaruje benefit, a može uzrokovati dalje oštećenje tkiva. Razumna je samo kratkotrajna primjena ledenog obloga - svakih 15-20 minuta u trajanju od 5 minuta.
Hirurška intervencija poput ekcizije zahvaćenog tkiva i ‘incizija i isisavanje otrova’ se uopšte ne preporučuje jer se ne ostvaruje nikakav benefit, ali se time stvara mogućnost kontaminacije rane zbog unošenja bakterija normalne flore usne šupljine u samu ranu.
Infekcija se rijetko javlja (uglavnom kod značajnog tkivnog oštećenja), zbog toga se ne preporučuje primjena antibiotika (ni profilaktički). U slučaju da se javi infekcija primjenjuju se antibiotici širokog spektra djelovanja.
Antidot za zmijski ujed (antiviperinum serum) potiče iz konjskog seruma, a sadrži antitijela koja je konj proizveo nakon što mu je ubrizgan zmijski otrov. Daje se isključivo u bolničkim uvjetima intravenski, i to samo kada je strogo indiciran, jer može izazvati ozbiljne, po život opasne reakcije.
Antidot može minimalizirati lokalno oštećenje tkiva, ali ne može obrnuti ćelijsku smrt.
Indikacije za primjenu antidota uključuju progresiju lokalnog tkivnog oštećenja i/ili postojanje znakova sistemske toksičnosti (hematotoksičnost, edem disajnog puta, kardiovaskularni kolaps):
➢ Koagulopatiju (PT >15s)
➢ Hipofibrinogenemija (fibrinogen <150 mg/dL)
➢ Trombocitopenija (Tr < 150 x 10*3 /uL)
KOMPLIKACIJE
Komplikacije koje se mogu povezati sa primjenom antidota su rijetke, a uključuju neposrednu (anafilaksa, tip I) i odloženu (serumsku bolset, tip III) reakciju preosjetljivosti.
● Anafilaksa je IgE posredovana reakcija, koja podrazumijeva degranulaciju mastocita i može se očitovati laringospazmom, vazodilatacijom i propustljivim kapilarima. Smrt je česta ukoliko se pravovremeno ne primijeni odgovarajuća terapija.
● Serumska bolest nastaje 1-2 sedmice nakon primjene samog antidota. To je IgG kompleksima posredovana reakcija koja podrazumijeva taloženje IgG kompleksa u koži, zglobovima i bubrezima, a očituje se artralgijama, urtikarijom i glomerulonefritisom (rijetko).
Pacijente je moguće otpustiti kući kada se zadovolje sljedeći kriteriji:
- Terapija sa antidotom je završena
- Bol se može kontrolisati oralnim oblikom lijeka
- Vitalni znakovi su stabilni
- Pacijent može uobičajeno jesti
- Svi laboratorijski parametri su se normalizovali
Važno je istaći pacijentima pri otpustu da ne smiju nositi težinu na zahvaćenom ekstremitetu (npr. ne oslanjati se na nogu).
PREVENCIJA
Prevencija je ključna; neke ugrize poput onih kada osoba slučajno stane na zmiju, gotovo je nemoguće spriječiti. Međutim, postoje mjere opreza koje mogu znatno umanjiti mogućnost da Vas zmija ugrize:
Pustite zmiju na miru. Mnogi ljudi budu ugriženi pri pokušaju da zmiju ubiju ili joj se što više približe. Zmije najčešće pobjegnu, a samo iznimno napadaju.
Izbjegavajte visoku travu ako nemate prikladnu obuću (debele kožne čizme), te se krećite već postojećim stazama kada god je moguće.
Ruke i noge ne stavljajte na mjesta koja nisu pregledna (npr. nemojte zavlačiti ruku u grm ili iza nekog kamena). Ne podižite kamenje ili komade drva ako niste na dovoljnoj udaljenosti od potencijalnog napada zmije.
Posebno budite oprezni i pripravni ako se penjete po stijenama.
REFERENCE:
● https://emedicine.medscape.com/article/168828-treatment
● https://www.hzjz.hr/sluzba-zdravstvena-ekologija/zmije-na-sto-paziti/
● http://www.nkp.ba/vrste-zmija-u-bih-znate-li-koja-je-najopasnija/
● https://vet.ba/portal/sve-sto-treba-znati-o-zmijama-u-bih/
● https://www.bhhuatra.com/en/species/reptiles
● https://a-z-animals.com/blog/the-4-types-of-snake-venom-and-the-one-you-want-to-avoid-most/
● https://www.researchgate.net/figure/Traditional-Snakebite-Severity-Grading-Scale_tbl1_292694004