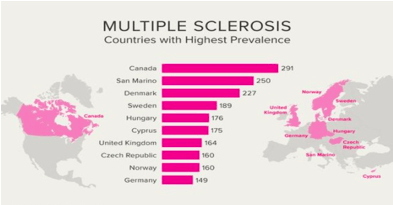
Učestalost MS je različita u različitim geografskim regionima i kreće se u rasponu od jednog do preko 100 oboljelih na 100000 stanovnika. U područja sa visokom prevalencijom MS (>30/100000) spadaju zemlje sjeverne Evrope, sjeverni delovi SAD, Kanade i dr., uključujući i Srbiju. Područja sa niskom prevalencijom MS (<5/100000) su Japan, Kina, Afrika, Južna i Latinska Amerika. Ove razlike su posljedica djelovanja različitih faktora sredine, ali i genetskih faktora.
MULTIPLA SKLEROZA
Pretežno je to bolest mladih osoba i drugi uzrok invalidnosti te dobi. U većine bolesnika znaci bolesti se javljaju između 20. i 45. godine života, rijetko prije 15. i nakon 55. godine, sa maksimalnom učestalosti u 30. godini života. Bolest je češća u zemljama koje su smještene između 40. i 65. stepena sjeverne geografske širine što je vjerovatno povezano sa manjim brojem sunčanih dana i manjkom D vitamina, a vrlo je rijetka u tropima i na Dalekom Istoku. Češća je u populaciji višeg socioekonomskog statusa. Broj oboljelih od MS-a veći je kod žena, ali procjene variraju jer je podatke teško prikupiti. Smatra se da je bolest dva do tri puta češća kod ženske populacije što ukazuje na to da određenu ulogu imaju hormoni. A nedavne studije pokazuju da je broj žena možda i četiri puta veći u odnosu na muškarce. Tijekom trudnoće, neke žene primijete smanjenje simptoma ali nakon poroda simptomi mogu buknuti. Studija na ženama u menopauzi ukazuje na to da se simptomi znatno pojačavaju ulaskom u menopauzu. Iako se čini da je veza MS-a i hormona jaka, potrebno je još puno istraživanja ove složene bolesti.
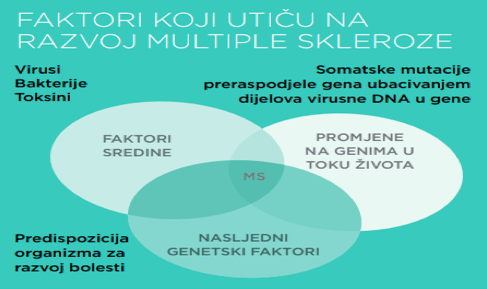
Pravi uzrok MS do danas nije poznat. Najprihvatljivija teorija je da je MS uzrokovana kombinacijom djelovanja nekoliko različitih faktora kao što su genetska predispozicija, okolina i izloženost virusima tokom djetinjstva.
Etiopatogeneza multiple skleroze
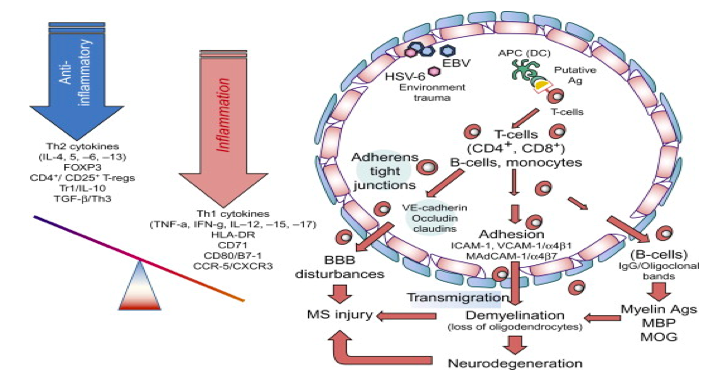
Etiopatogeneza MS nije razjašnjena, ali brojni nalazi govore u prilog pretpostavci da se radi o oboljenju koje je posredovano imunskim mehanizmima usmjerenim prema auto-antigenima mijelina, oligodendrocita, a možda i nemijelinskih struktura. Ključni događaj u nastanku inflamatornih lezija unutar CNS-a je transendotelijalna migracija limfocita iz krvi u tkivo mozga. Cirkulišući autoreaktivni T limfociti moraju da budu aktivirani na periferiji da bi mogli da prođu kroz krvno-moždanu barijeru i započnu lokalni imunski odgovor u nervnom tkivu. U autoimunom procesu su najvažniji molekularna mimikrija i T ćelijska aktivacija bakterijskim superantigenima. Termin molekularna mimikrija označava stanje u kome neki mikroorganizam ima zajedničke antigene determinante sa proteinima domaćina. Ukoliko domaćin razvije imunski odgovor prema određenoj determinanti mikroba, T ćelije specifične za tu determinantu mogu da ukršteno reaguju prema sopstvenom antigenu i dovedu do razvoja autoimunosti. Različiti infektivni agensi, posebno virusi, su razmatrani kao mogući pokretači koji indukuju autoimunski atak na mijelin CNS-a.
Aktivirane autoreaktivne T ćelije migriraju preko krvno-moždane barijere i dospevaju u CNS. Ukoliko ove T ćelije ne mogu da potom prepoznaju odgovarajući antigen, one propadaju. Međutim, CNS-specifične T ćelije prepoznaju "svoje" antigene prezentovane od strane parenhimskih ćelija i započinju autoimunski odgovor. One produkuju čitav niz inflamatornih medijatora kao što su citokini i hemokini, koji podstiču zapaljenjsku kaskadu koja dovodi do smrti oligodendrocita, oštećenja mijelina i degeneracije aksona.
Patološke promjene u multiploj sklerozi
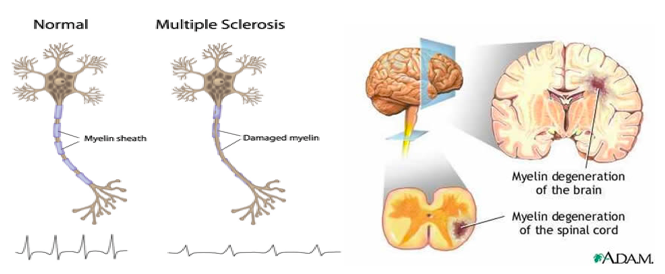
Ključne patološke karakteristike MS su multifokalne zapaljenjske promene u CNS-u (plakovi) gde je zapaljenjski proces udružen sa oštećenjem mijelina i relativno pošteđenim aksonima. Makroskopski, na isječcima mozga se zapažaju brojne male, nepravilne sivkaste zone starih lezija i ružičaste zone akutnih lezija. Ove lezije mogu biti prisutne u bilo kom dijelu mozga i kičmene moždine. Veličina plakova je različita i kreće se od promjena veličine čiodine glave do plakova koji svojom zapreminom zahvataju veći dio moždanog režnja (tumoroliki plakovi). U akutnim plakovima dominiraju intenzivne zapaljenjske promene (limfociti, makrofagi), uz oštećenje mijelina i aksona. Jedna od najranijih karakteristika akutne lezije u MS je poremećaj funkcije krvno-moždane barijere, za koji se pretpostavlja da može da bude ključni rani korak u patogenezi oštećenja tkiva.
Tok multiple skleroze
Tok MS je izuzetno varijabilan. Na jednom kraju spektra su bolesnici koji imaju benignu MS, pod kojom se najčešće podrazumjeva postojanje minimalne onesposobljenosti i nakon 10 godina bolesti. Na drugom kraju su rijetki bolesnici sa malignom MS, koju karakteriše brza progresija bolesti do teške onesposobljenosti ili smrtnog ishoda poslije samo nekoliko mjeseci trajanja bolesti. Postoje tri glavna tipa prirodnog toka MS: relapsno-remitentan, primarno progresivan i sekundarno progresivan tip. Na početku bolesti 85-90% bolesnika ima relapsno-remitentnu, a preostalih 10-15% primarno progresivnu formu MS. Relapsno-remitentna forma se karakteriše akutnim nastankom neuroloških ispada ( faza egzacerbacije, relaps), koji su praćeni potpunim ili djelimičnim oporavkom (period remisije, mirovanja). Egzacerbacije se razvijaju tokom nekoliko dana ili nedjelja i javljaju se u prosjeku jednom do dva puta godišnje u prvim godinama bolesti, mada su individualne varijacije vrlo velike. U relapsno-remitentnoj formi bolesti nema progresije između ataka bolesti, ali svaki atak ostavlja nove neurološke i funkcionalne deficite ("taloženje" simptoma i znakova), pa se i opšte stanje bolesnika stepenasto pogoršava. Kod većine ovih bolesnika (40-65% bolesnika sa remitentnom bolešću) posle 10-15 godina, bolest evoluira u sekundarno progresivna forma MS , koju karakteriše sporo, ali nezaustavljivo, progresivno nagomilavanje kliničkih deficita. Primarno progresivna forma MS se od samog početka karakteriše sporim, kontinuiranim nagomilavanjem kliničkog deficita, sa povremenim platoima, kao i rijetkim i privremenim, kratkotrajnim poboljšanjima. Bolest ne skraćuje značajno životni vijek, ali veliki broj oboljelih biva vezan za invalidska kolica, a oko 15% bolesnika u završnim fazama bolesti zahtjeva potpuni nadzor i apsolutnu njegu. Oko 50% obolelih od MS umire od različitih medicinskih komplikacija ove bolesti. Učestalost samoubistava je kod bolesnika sa MS nekoliko puta viša u odnosu na opštu populaciju, što je verovatno posljedica udružene depresije. Tok bolesti je uglavnom nepredvidljiv, ali ipak, neki parametri mogu imati prognostički značaj. Negativan prognostički značaj imaju kasniji početak bolesti, prisustvo znakova piramidnog i cerebelarnog deficita, kao i zahvaćenost više funkcionalnih sistema na početku bolesti, nepotpuna prva remisija, česte egzacerbacije u početku bolesti (vrijeme između recidiva kraće od 6 meseci) i progresivna forma MS od samog početka.
Klinička slika multiple skleroze
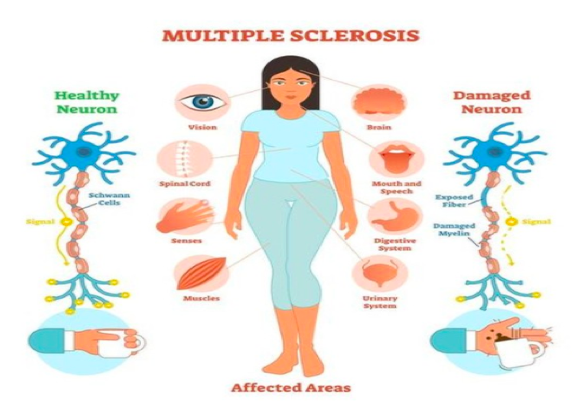
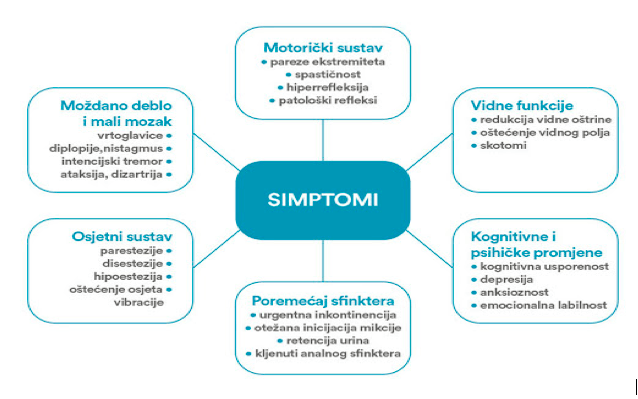
Simptomi i znaci MS uključuju sve simptome koji mogu da nastanu kao posljedica lezije bilo kog dela centralnog nervnog sistema, od kore mozga do kičmene moždine. Regioni CNS-a koji su češće zahvaćeni od drugih (predilekciona mesta) su optički nervi, periventrikularne regije, moždano stablo, mali mozak i kičmena moždina.
Optički neuritis je jedna od češćih prvih manifestacija MS koja se manifestuje naglim slabljenjem oštrine vida, zamućenjem u vidnom polju i bolom u oku pri pokretima bulbusa. Lhermitteov znak se tokom bolesti javlja kod oko 60% bolesnika i označava osećaj elektriciteta koji se spušta niz leđa i u noge poslije fleksije vrata. On označava leziju zadnjih kolumni vratnog dela kičmene moždine i najčešće se vezuje za MS, mada može da bude manifestacija i drugih oboljenja (npr. funikularne mijeloze, traume vratnog dijela kičmene moždine i dr.). Oštećenja pojedinih nerava pokretača očnih jabučica (najčešće n. abducens) u MS je rijetko, dok je nistagmus čest nalaz. Od ostalih kranijalnih nerava, trigeminalna neuralgija i jednostrana pareza mimične muskulature mogu biti među ranim znacima MS. Tokom bolesti vrtoglavica se javlja kod 30%-50% obolelih od MS. Senzitivni poremećaji često su početni i sa tokom bolesti neizostavni znaci MS (poremećaj vibracionog i pozicionog senzibiliteta, smanjen osećaj bola i lakog dodira u distalnim dijelovima ekstremiteta ili izolovanim dijelovima ruku, nogu ili trupa). Takođe je česta i zahvaćenost kortikospinalnog puta, što se obično ispoljava u vidu asimetrične spastičnosti koja je obično više izražena na nogama nego na rukama, pojačanim mišićnim refleksima do klonusa i pozitivnim znakom Babinskog. Parapareza/paraplegija je češća od slabosti ruku. Poremećaji mokrenja, kao što su oklijevanje pri mokrenju, inkontinencija ili urgencija, su vrlo česti, a nešto rjeđe se javlja fekalna inkontinencija, urgencija ili opstipacija. Seksualna disfunkcija je prisutna kod oko 70% muškaraca (problemi s erekcijom) i žena (smanjenje i gubitak libida) oboljelih od MS. Poremećaj sfinktera i seksualni poremećaji često su u korelaciji sa motornim oštećenjem nogu. Oštećenja malog mozga se ispljavaju ataksičnim hodom, gubitkom koordinacije ekstremiteta i cerebelarnom dizartrijom.
Psihijatrijski poremećaji su relativno česti. Među njima je najčešća depresija. Ranije se smatralo da je za MS karakteristična euforija, ali se zapravo radi o dezinhibicionom sindromu usljed oštećenja frontalnog režnja. Kognitivni poremećaji, koji se javljaju kod oko 60% obolelih od MS, ispoljavaju se kao smetnje u prosuđivanju, pažnji i pamćenju. Oni su nekada značajniji za razvoj onesposobljenosti od fizičkog deficita. U MS se pojedini simptomi, posebno na početku bolesti, mogu javljati kao kratkotrajni napadi (obično nekoliko sekundi) tipa paroksizmalne vrtoglavice, dvoslika, parestezija, trigeminalne neuralgije i toničnih spazama (tzv. paroksizmalni simptomi i znaci MS).
Kod pacijenata sa multiplom sklerozom bol je jedan od simptoma koji vrlo negativno utječu na kvalitetu života. Procjenjuje se da otprilike polovina bolesnika imaju neku vrstu boli. Međutim, čini se da unatoč tome u zbrinjavanju bolesnika s multiplom sklerozom dijagnostika i liječenje boli nemaju još uvijek mjesto koje po svojoj važnosti zaslužuju. Prema patofiziologiji nastanka, bol se može podijeliti na neuropatsku, nociceptivnu i disfunkcionalnu. Svaka od tih podvrsta ima distinktivne kliničke karakteristike, te je vrlo važno ispravno dijagnosticirati tip boli i primijeniti odgovarajuće liječenje. Dok se kod neuropatske boli kao sredstvo prvoga izbora preporučuju pregabalin, gabapentin i triciklinički antidepresivi, kod nociceptivne i disfunkcionalne boli primjenjuje se medikamentna politerapija u kombinaciji s različitim psihosocijalnim intervencijama.
Varijanta MS zvana optički neuromijelitis (Devicova bolest) uzrokuje akutni optički neuritis, ponekad obostrano, uz demijelinizaciju u vratnom ili torakalnom dijelu kičmene moždine, dovodi do gubitka vida i parapareze. Druga varijanta dovodi do motoričke slabosti ali bez drugih ispada (progresivna mijelopatija).
Dijagnoza multiple skleroze
Na MS treba misliti u bolesnika sa optičkim neuritisom, internuklearnom oftalmoplegijom, ili drugim simptomima koji su tipični za bolest, osobito kad su multifokalni i intermitentni. Većina dijagnostičkih kriterija za MS zahtjeva anamnestički podatak o pogoršanju i poboljšanju uz objektivni nalaz 2 ili više od 2 neovisna neurološka oštećenja u neurološkom statusu ili testiranju. Potrebno je učiniti MR mozga i ponekad kičme. Ako nisu dovoljni MR i klinička slika, potrebno je učiniti druge testove kako bi se objektivno verificiralo odvojeni neurološki deficit. Testiranje obično počinje analizom cerebrospinalnog likvora i, ukoliko je potrebno uključuje analizu evociranih potencijala. U likvoru > 90% bolesnika od MS nalazi se intratekalno sintetisani oligoklonalni imunoglobulin G (IgG i/ili povišen IgG indeks, koji su indikatori sinteze IgG unutar CNS. U citobiohemijskom nalazu likvora u MS postoji normalan ili blago do umjereno povišen nivo proteina, maksimalno do 1000 mg/L, kao i normalan broj ćelija ili laka pleocitoza do 50 limfocita/mm3. Evocirani potencijali omogućavaju detekciju klinički “nijemih” lezija kod bolesnika od MS, pa se u tom smislu danas najviše koriste vizuelni (VEP) potencijali. Nalaz produženih latenci talasa je posljedica usporenog provođenja impulsa zbog demijelinizacije u MS.
MRI je najosjetljivija neuroradiološka pretraga za MS, a i isključuje i druge bolesti koje mogu oponašati MS, kao što su nedemijelinizirajuće lezije na spoju kičme i produžene moždine (npr.subarahnoidna cista, tumori foramen magnuma). Imbibicija gadolinijskim kontrastom može razlučiti aktivni upalni tlak od starih lezija. Alternativna pretraga može biti CT sa kontrastom. Osjetljivost CT-a i MR-a povećava se davanjem dvostruke doze konstrastnog sredstva i odgođenim snimanjem.
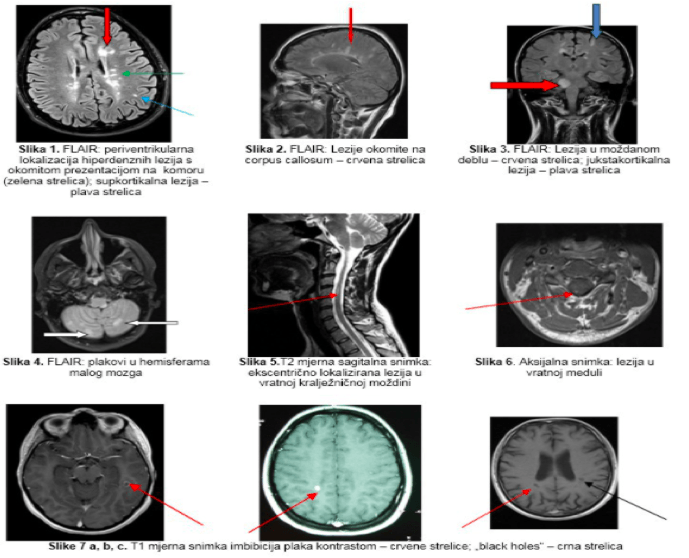
Tipična područja demijelinizacijskih plakova u MR-u su:
- periventrikularno područje (uz moždane komore) (Slika 1), okomito na svezu između moždanih hemisfera (corpus callosum) (Slika 2),
- jukstakortikalna oštećenja na granici bijele i sive tvari moždane kore, lezije u moždanom deblu i u svezama malog mozga (pedunkularna demijelinizacijska oštećenja) (Slika 3)
- lezije u hemisferama malog mozga (Slika 4)
- lezija u kičmenoj moždini (vratnom i/ili prsnom dijelu) sagitalna T2 mjerna snimka s karakterističnom ekscentričnom pozicijom plaka. Mogu se naći i veća oštećenja ali ne prelaze dva segmenta kralježnične moždine (Slika 5)
U nekim slučajevima, potrebno je isključiti sistemske bolesti (npr.SLE) ili infekcije (Lymeska bolest) rutinskim krvnim pretragama.
Terapija multiple skleroze
Cilj liječenja je skratiti akutna pogoršanja, smanjiti učestalost pogoršanja bolesti i ublažiti simptome; održavanje sposobnosti hoda je od osobite važnosti. Akutna egzacerbacija koja dovodi do objektivnog deficita, a koji narušava funkciju (npr. gubitak vida, snage ili koordinacije) liječi se kratkotrajnim davanjem kortikosteroida (prednizon 60 do 100 mg PO 1×/dan s postupnim ukidanjem kroz 2 do 3 tjedna; metilprednizolon 500 do 1000 mg IV 1×/dan kroz 3 do 5 dana). Premda mogu skratiti akutni napad i možda usporiti progresiju bolesti, kortikosteroidi se nisu pokazali učinkoviti kao dugotrajna terapija. Ipak, metilprednizolon može odgoditi progresiju optičkog neuritisa u MS.
Imunomodulatori smanjuju učestalost akutnih pogoršanja i usporavaju konačnu invalidnost. U imunomodulatore spadaju interferoni (IFN), kao što su IFN–β1b 8 milijuna i.j. SC svaki drugi dan, IFN–β1a 6 milijuna i.j. (30 μg) IM jednom sedmično i IFN–β1a 44 μg SC 3 puta sedmično. Česte nuspojave su simptomi slični gripi i depresija (koji se smanjuju postupno), razvoj neutralizirajućih antitijela nakon više mjeseci uzimanja lijeka i citopenija. Glatiramer acetat 20 mg SC 1×/ dan se također može uzimati. IFN–β i glatiramer se ne smatraju imunosupresivima. Imunosupresiv mitoksantron, 12 mg/m2 IV svaka 3 mjeseca kroz 24 mjeseca, može biti učinkovit, osobito za progresivne oblike. Natalizumab, monoklonsko antitijelo protiv α4–integrina, inhibira prolaz leukocita kroz krvno moždanu barijeru; daje se kao jednomjesečna infuzija, smanjuje broj relapsa i novih lezija, ali lijek je povučen s tržišta zbog moguće povezanosti s progresivnom multifokalnom leukoencefalopatijom. Ako su imunomodulatori neučinkoviti, mogu se dati imunoglobulini IV jednom mjesečno. Osim mitoksantrona drugi imunosupresivi (npr. metotreksat, azatioprin, mikofenolat, ciklofosfamid, kladribin) koriste se za teške progresivne oblike ali njihov učinak je dvojben.
Spastičnost se liječi visokim dozama baklofena 10 do 20 mg PO 3–4×/dan ili tizanidinom 4 do 8 mg PO 3×/dan. Vježbe hoda i vježbe za odražavanje pokretljivosti mogu koristiti kad su ekstremiteti slabi i spastični. Bolna osjetna neuropatija se obično liječi gabapentinom 100 do 600 mg PO 3×/dan; alternativno se može dati tricikličke antidepresive (npr. amitriptilin 25 do 75 mg PO prije spavanja, desipramin 25 do 100 mg PO ako amitriptilin izaziva antikolinergičke nuspojave koje se ne mogu suzbiti), karbamazepin 200 mg PO 3×/dan i opijate. Depresija se liječi savjetima ili antidepresivima. Disfunkcija mokraćnog mjehura liječi se djelovanjem na sam mehanizam nastanka.
Ohrabrivanje i umirivanje bolesnika može pomoći. Redovite vježbe (npr. sobni bicikl, plivanje, vježbe istezanja) se preporučuju, čak i osobama s uznapredovalom bolešću, jer kondicija srca i mišića smanjuje spastičnost, sprečava razvoj kontraktura, a ima i psihološkukorist. Bolesnici bi trebali voditi normalan život i aktivnosti sve dok je to moguće, ali trebali bi izbjegavati prekovremeni rad, umor i izloženost velikoj vrućini. Vakcinacija ne povećava rizik od pogoršanja bolesti. U nepokretnih bolesnika treba provoditi mjere za prevenciju razvoja rana od ležanja (dekubitalnih ulkusa) i uroinfekcije; može biti potrebna intermitentna samokateterizacija.
Multipla skleroza i COVID-19 infekcija
Multipla skleroza ne povećava rizik od obolijevanja od COVID-19, ali ako postoje neki od sljedećih faktora udruženih sa MS-om, zajedno mogu povećati rizik za razvoj komplikacija:
· hronične bolesti kao npr. bolesti pluća, srčani problemi, dijabetes, karcinom i astma
· značajno smanjena pokretljivost, ako npr. cijeli dan morate sjediti ili ležati dob (65 godina ili stariji)
· pretilost
· ukoliko uzimate terapiju koja dovodi do smanjenja broja ćelija imunog sistema (imunosupresive)
· život u ustanovi s tuđom njegom
COVID-19 pandemija mnogo je promijenila trenutni način života svih ljudi. Veliki broj ljudi je pod ogromnim stresom, ne spavaju dovoljno. Bitno je uzeti u obzir da postoji mnogo faktora koji mogu dovesti do pojave ili pogoršanja simptoma MS, a neki od njih su upravo stres ili infekcija.
Ponekad, odgovor organizma na infekciju, pa i infekciju koja uključuje COVID-19, može dovesti do trenutnih pogoršanja simptoma MS. Najčešće, ovi simptomi se povlače čim se infekcija riješi. Ako osjetite bilo kakve nove simptome MS ili ste zabrinuti vezano za bilo koji simptom kontaktirajte svog ljekara.
REFERENCE
1. Neurologija za studente medicine, Vladimir Kostić, Medicinski fakultet Beograd, 2018.
3. Kumar, Cotran, Robbins, Osnove patologije, Zagreb 2000.
4. Sinanović i saradnici. Neurologija. Tuzla
5. https://www.roche.ba/content/dam/rochexx/roche-ba/roche_bosniaandherzegovina/ba_BA/documents/MS%20u%20doba%20pandemije.pdf