ANEMIJE
Anemija usled hroničnih bolesti prisutna je kod gotovo svih hroničnih zaraznih i nezaraznih upalnih bolesti, zloćudnim bolestima i pri traumatskom oštećenju tkiva.
Zašto dolazi do ovog oblika anemije? Usled hronične upalne reakcije dolazi do oslobađanja proupalnih citokina koji povećavaju sintezu hepcidina u jetri, a hepcidin inhibira prenos gvožđa iz makrofagnog skladišta ka prekusorima eritrocita što onemogućava nastanak hemoglobina. Anemija usled hroničnih bolesti u morfološkom pogledu je najčešće normocitna i normohromna, ali može biti hipohromna i mikrocitna.
Simptomi Kod bolesnika koji boluju od ovog oblika anemije najčešće kliničkom slikom preovladavaju simptomi osnovne bolesti. Anemija usled hroničnih bolesti obično se javlja nakon mesec ili dva od pojave osnovne bolesti.
Dijagnostika Laboratorijski nalazi: serumsko željezo je sniženo kao i UIBC te su snižene i vrednosti MCV, MCHC, vrednost feritina je povišena.
Lečenje je specifično jer ne zahteva terapiju, a do korekcije dolazi kontrolom osnovne bolesti.
Megaloblastna anemija može biti uzrokovana nedostatkom folata ili nedotatkom vitamina B12 (perniciozna anemija).
Nedostatak folata može biti uzrokovan smanjenim unosom ili povećanom potrebom za folatima. Iako se folati nalaze u skoro svim namirnicama, do njihovog nedostatka dolazi prilikom termičke obrade hrane folati se degradiraju, pa je za unos folata preporučljivo jesti sveže voće ili povrće. Povećane potrebe za folatima se javljaju kod trudnica i bolesnika sa hroničnim hemolitičkim anemijama.
Nedostatak vitamina B12 ređe je uzrokovan smanjenim unosom jer se nalazi u velikim količinama u svim vrstama hrane životinjskoga porekla uključujući jaja i mlečne proizvode. Vitamin B12 je rezistentan na termičku obradu i samim tim se ne razgrađuje prilikom obrade namirnica, te se ovaj oblik nedostatka vitamina B12 viđa samo kod striktnih vegeterijanaca. Skladišta koja se nalaze u jetri ovog vitamina mogu trajati od 5 do 20 godina. Drugi oblik zbog koga može doći do nedostatka vitamina B12 jeste poremećaj u njegovoj apsorpciji usled nedostatka unutarnjeg faktora u osnovi tog poremećaja nalazi se autoimuna reakcija i takav oblik anemije se naziva perniciozna anemija.
Zašto dolazi do ovog oblika anemije? Da bismo razumeli nastanak megaloblastne anemije koja je uzrokovana nedostatkom folata i vitamina B12 moramo se osvrnuti na funkciju folata i vitamina B12, a njihova uloga jeste učestvovanje u procesu sinteze DNK. Prilikom poremećaja u sintezi DNK dolazi do nesrazmernosti u sazrevanju jedra i citoplazme, a to se označava kao nukleo-citoplazmatska asinhronija i oni kao takvi umiru procesom apoptoze u koštanoj srži. Morfološki ova anemija je markocitna.
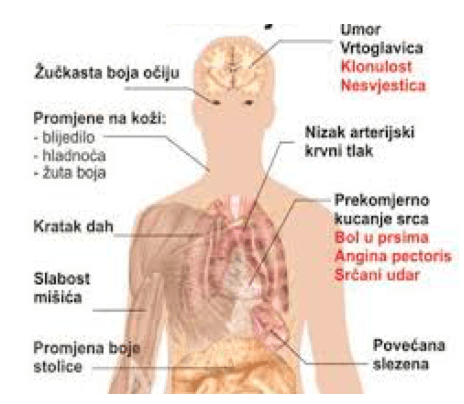
Simptomi Kod meglaoblastne anemije simptomi se razvijaju postepeno te je često asimptomatska, a ako se simptomi jave to su najčešće umor, slabost, palpitacije i otežano disanje. Kod megaloblastne anemije uzrokovane nedostatkom vitamina B12 ili perniciozne anemije (slika br.2) javljaju se simptomi koji su povezani sa centralnim nervnim sistemom i psihološke promene što može otežati postavljanje dijagnoze. Trijas simptoma kod perniciozne anemije čine slabost, pečenje jezika te trnci u nogama.
Dijagnoza: u postavljanju dijagnoze od ključne važnosti su anamneza, klinička slika te povišene vrednosti MCV i MCH [1] koje nisu prisutne u drugim oblicima anemija.
Lečenje se zasniva na nadoknadi folata kod megaloblastne anemije uzrokovane nedostatkom folata, kao i nadoknada vitamina B12 ukoliko je došlo do nastanka neuroloških simptoma onda se daju visoke doze vitamina B12 narednih šest meseci.
[1] MCH- prosečna količina hemoglobina u eritrocitu, izračunava se po formuli Hb(g/L)/RBC , Hb je hemoglobin, RBC broj eritrocita, MCH se izražava u pikogramima
Aplastična anemija u više od 50% slučajeva je nepoznate etiologije. Među poznate uzročnike ubrajaju se neki lekovi i hemikalije koje su mijelotoksične. Među supstancama čija je doza povezana sa oštećenjem koštane srži koje je u tom slučaju reverzibilno su antineoplastični lekovi, hloramfenikol i benzen. U nekim slučajevima oštećenje koštane srži može nastati usled hipersenzitivne reakcije na male doze mijelotoksičnih lekova ( sulfonamidi) . Uzrok aplastične anemije može biti i virusna infekcija ( virusni hepatitis).
Na koji način ovi agenski dovode do nastanka aplastične anemije? Mehanizam nastanka nije potpuno razjašnjen, ali se smatra da centralnu ulogu igra autoreaktivni T-limfociti.
Simptomi Simptomi U aplastičnoj anemiji dolazi do opštih simptoma kao što su slabost, bledilo i dispnea[1]. Javljaju se i niske koncentracije trombocita (trombocitopenija[2]) koje dovode do nastnakna ekhimoza[3] i petehija[4]. Granulocitopenija se može okarakterizovati čestim i slabim infekcijama. U morfološkom smislu govorimo o normocitnoj i normohromnoj anemiji.
Dijagnoza se postavlja na osnovu anamneze, fizikalnog pregleda i laboratorijskih nalaza u kojima uočavamo snižene koncentracije eritrocita, te trombocita i granulocita.
Mijeloftizična anemija se može naći kod maligne infiltracije (limfoproliferativne bolesti), granulomatozne infiltracije (sarkoidoze, milijarne tuberkuloze) i kod naslednih oboljenja kao što je Neimman-Pickova bolest.
Kako dolazi do nastanka mijeloftizične anemije? Do ovog oblika anemije dolazi infiltracijom koštane srži što remeti arhitekturu, oštećuje barijeru koju čini endotel i na takav način onemogućava izlazak nezrelih oblika hematopoetskih stanica u krvotok i smanjivanja mase hematopoetskog tkiva.
Simptomi suuzrokovani osnovnom bolesti kao i anemijom, a to su bledilo, slabost, umor i td.
Dijagnoza se postavlja na osnovu anamneze, fizikalnog pregleda i laboratorijskih nalaza. Nalazimo : normocitnu i normohromnu anemiju, leukoeritroblastozu (pojava nezrelih oblika eritrocita i leukocita), trombociti sniženi, neutrofili normalni ili blago povišeni . U težim oblicima dolazi do razvoja pancitopenije.
Lečenje Kod mijeloftizične anemije leči se osnovna bolest. U težim oblicima leči se transfuzijom eritrocita.
Anemije koje su posledica povećanog razaranja(hemolize) eritrocita:
Hereditna sferocitoza predstavlja predstavlja nasledno autozomalno recesivno oboljenje. U osnovi oboljenja se nalazimo nasledne mutacije nekih od sledećih strukturnih proteina: sepktrin, glikoforin, antirin.
Koja je uloga struktirnih proteina? Ulog strukturnih proteina jeste u održavanju bikonkavnog oblika eritrocita i usled njihove mutacije eritrociti gube karakterističan bikonkavan oblik i postaju veliki i okrugli i kao takvi budu razoreni u sleženi.
Simptomi: Nalazimo simptome anemije kao što su umor, bledilo, dispnea zatim ikterus ili subikterus te splenomegaliju i anaplastične krize[5]. Kao posledica dugotrajne hiperbilirubinemije javlja se holelitijaza.
Dijagnoza na osnovu anamneze, fizikalnog nalaza, laboratorijskih nalaza u kojem uočavamo povećanje MCV i MCHC, retikulocitozu, hiperbilirubinemiju. U razmazu periferne krvi uočavamo eritrocite sferoidnog oblika (slika br.3).
Lečenje je osnovna terapijska mera. U anaplastičnim krizama primenjujemo transfuziju eritrocita i primena folata.
[1] Dispnea osećaj nedostatka vazduha
[2]Trombocitopenija je stanje kada je koncentracija trombocita ispod fizioloških vrednosti (140×10^9 do 440×10^9/L)
[3] Ekhimoza predstavlja potkožno krvarenje manjeg intenziteta
[4] Petehije su tačkasta krvarenja
[5] Anaplastična kriza stanje u kojem nastupila blokada eritropoeze
Anemija srpastih ćelija je nasledno oboljenje koje karakteriše mutacija u redu aminokiselina (glutaminska kiselina se zameni valinom).
Zašto je ta mutacija značajna? Usled ove mutacije dolazi do formiranja hemoglobina S koji stvara kristalne precipitate u eritrocitima te dovodi do formiranja eritrocita u obliku slova S koji se teško provlače kroz kapilare (slika br.4), te im se smanjuje vek trajanja.
Simptomi Javljaju se ponavljane bolne krize koje nastaju usled začepljenja krvog suda srpastim eritrocitima. Javljaju se poremećajima u razmin organima zbog ponovljenih oštećenja, mogu biti zahvaćeni svi organi.
Dijagnoza se postavlja na osnovu anamneze, fizikalnog pregleda te laboratorijskih nalaza u kojima uočavamo anemiju i retikulocitozu. U perifernom razmazu krvi uočavamo eritrocite srpastog oblika (slika br.5).
Lečenje Zbog jakih bolova daju se tablete protiv bolova, zatim antibiotici zbog čestih infekcija, transfuzija krvi ili eritrocita.
Talasemija (alfa i beta) predstavlja heterogeno genetsko oboljenje koje se razvija usled samanjene sinteze alfa ili beta lanaca globina, te je na osnovu toga i podeljena na alfa talasemiju i beta talasemiju. Alfa talasemija nastaje usled delecije jednog ili sva četri gena za alfa-globulin. Ako se radi o deleciji jednog gena onda govorimo o alfa+ talasemiji u kojoj je smanjena sinteza alfa-globina, a ako dolazi do delecije sva četri gena onda govorimo o alfa0 talasemiji u kojoj se javlja potpuni prekid sinteze alfa-globina. Beta talasemije su urokovane mutacijama gena za sintezu beta lanaca hemoglobina i one se mogu podeliti na beta+ talasemiju i beta0 talasemiju.
Simptomi: Kod
alfa talasemije simptomi umnogome zavise da li je došlo do delecije jednog ili sva četri gena. U slučaju delecije sva četri gena dolazi do razvoja fetalnog hidropsa, što dovodi do intrauterine smrti ploda, ako je delecija zahvatila tri gena javlja se hemoglobinopatija H, delecijom dva gena javlja se alfa-talasemija minor koju karakteriše blaga hemoliza te imamo stanje nosioca kod delecije samo jedog gena takve osobe su asimptomatske. U beta-talasemiji mogu nastati sledeća stanja: talasemija major predstavlja težak oblik ove talasemije koji zahteva stalne transfuzije. Javljaju se anemija, hemoliza, žutica te splenomegalija, sledeći oblik jeste talasemija minor obično je asimtomaska i primetna je intermedijarna talasemija koju karakteriše anemija, ali ne zahteva transfuziju.
Dijagnoza se postavlja na osnovu anamneze, fizikalnog pregleda i laboratorijskih nalaza i genetičkog testiranja.
Lečenje zavisi od stepena bolesti. Primenjuje se transfuzija eritrocita, preparata folne kiseline i helata gvožđa koji sprečavaju nastanak sekundarne hemohromatoze.
Deficit dehidrogenaze glukoza-6-fosfata kod ovog oblika anemije se nalaze mutacije na hromozomu za glukoza -6-fosfat dehidrogenazu (G-6-PD) koja se nasleđuje putem hromozoma X tako da je najveći broj obolelih čine muškarci. Koji je značaj G-6-PD? Značaj G-6-PD je u redukcji glutationa u njegovu aktivnu formu koji ima antioksidativno dejstvo, te štiti eritrocite od oštećenja slobodnim radikalima. Eritrociti kod kojih se javi deficit G-6-PD su podložni oštećenju uzrokovanom oksidacijom, denaturacijom i precipitacijom hemoglobina unutar njih.
Simptomi se javljaju nakon konzumiranja lekova ili nekih infekcija, a karakteriše ih umor, palpitacije, bol u leđima i smušenost.
Dijagnoza na osnovu anamneze, fizikalnog pregleda te laboratorijskih nalaza u kojima nailazimo na anemiju, retikulocitozu i hiperbilirubinemiju.
Lečenje se vrši transfuzijom eritrocita i na takav način ublažavamo simptome, splenoktomija pokazuje samo kratkotrajno poboljšanje.
Imunohemolitička anemija predstavlja heterogeno oboljenje čija je glavna karakteristika imunološko oštećenje eritrocita. Izdvajamo dva oblika na osnovu etiologije autoimune hemolitičke anemije i imunohemolitička anemija uzrokovana lekovima. U nastanku autoimune hemolitičke anemije centralnu ulogu igraju autoantitela, a na osnovu temperaturu na kojoj su najreaktivniji delimo ih na: autoimunu anemiju koju uzrokuju topla antitela i autoimuna anemiju koju uzrokuju hladna antitela. Autoimuna anemija koju uzrokuju topla antitela karakteriše da se reakcija odvija na temperaturi od 37˚C, čine 70% ovih anemija i mogu biti primarne ili sekundarne. Autoimunu anemiju uzrokovanu hladnim antitelima karakteriše reakcija koja se odvija na 32˚C, čine 30% ovih anemija i dele se na primarne i sekundarne.
Simptomi: U autoimunoj anemiji uzrokovanom toplim antitelima mogu se pojaviti slabost, malaksalost, vrtoglavica, febrilno stanje, hepatosplanomegalija, limfadenopatija i ikterus. Simptomi koda automune anemije uzrokovane hladnim antitelima su akrocijanoza i trofičke promene, u akutnom stanju dolazi do febrilnosti i hemoglobinurije.
Dijagnoza kod autoimune anemije uzrokovane toplim antitelima se zasniva na laboratorijskim nalazima: anemije, retikulocitoze, hiperbilirubinemije, snižen haptoglobin i serološkim pretragama, kao što je Coombsov test. Autoimuna anemija uzrokovana hladnim antitelima se dijagnostikuje na osnovu laboratorijskog nalaza anemije, retikulocitoze, hiperbilirubinemije te serološkim otkrivanjem hladnih antitela u varijabilnom titru.
Lečenje autoimunih anemija se zasniva na primjeni kortikosteroida, te kod anemije uzrokovane toplim antitelima se može primeniti transfuzija, splenektomija, citostatici, dok kod anemije uzrokovane hladnim antitelima trebamo voditi računa o utopljavanju ruku i nogu.
Reference
1. Gamulin S, Marušić M, Kovač Z i saradnici. Patofiziologija, 8. izdanje. Zagreb: Medicinska naklada; 2018.
2. V. Kumar, A.B. Abbas, N. Fausto, R.N. Mitchell. Robinsove osnove patologije, 8.izdanje. Beograd: Data status; 2010
3. Božidar Vrhovac, Branimir Jakšić, Željko Reiner, Boris Vucelić. Interna medicina, 4.izdanje. Zagreb: Medicinska naklada; 2008
4. Anthony Fauci, Eugene Braunwald, Dennis Kasper, Stephen Hauser, Dan Longo, J. Larry Jameson, Joseph Loscalzo. Harisonov priručnik medicine, 17. Izdanje. Beograd: Data status; 2016.
5. Katić M, Švab I. Obiteljska medicina, Zagreb: Alfa d.d; 2013.