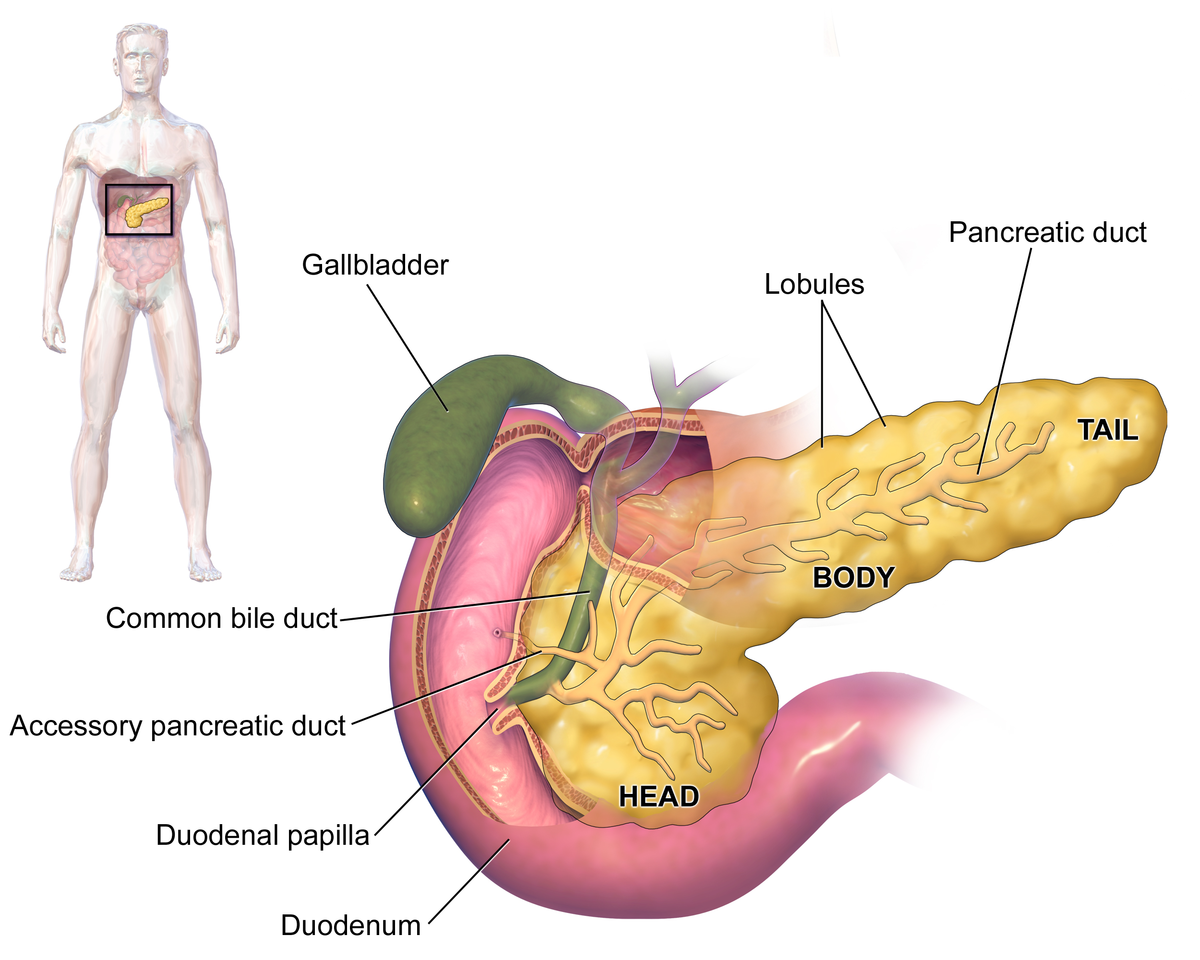
AKUTNI I HRONIČNI PANKREATITIS
UPALNE BOLESTI GUŠTERAČE
Pankreatitis je upala gušterače. Postoje dva osnovna oblika pankreatitisa, a to su:
1. AKUTNI PANKREATITIS (bolest nakon koje može nastupiti potpuni oporavak funkcije gušterače)
2. HRONIČNI PANKREATITIS (dolazi do progresivnog propadanja tkiva i gubitka funkcije gušterače )
AKUTNI PANKREATITS
Akutni pankreatitis je akutna upala egzokrinog dijela gušterače praćena najčešće jakim bolovima u gornjem abdomenu i povišenom serumskom aktivnošću amilaze i lipaze. Razlikuje se:
Blagi oblik bolesti -
SE
ROZNI PANKREATITIS
, nađe se kod 80% bolesnika.
Teški oblik bolesti -
NEKROZA GUŠTERAČE,
nađe se kod 20% bolesnika.
ALKOHOLIZAM
Obilna konzumacija alkohola dovodi do upale duodenuma s posljedičnim edemom sluznice koja zahvata i Vaterovu papilu što dovodi do staze u drenaži. Isto tako lokalno djelovanje alkohola na želučanu sluznicu dovodi do gastritisa i pojačane stimulacije G stanica s posljedičnom hipersekrecijom HCl-a zbog čega se pojača kiselost duodenalnog sadržaja pa se pojača lučenje sekretina. Sekretin dodatno pojačava sekreciju pankreasnog soka i tako samo još više povisuje intraluminalni tlak u pankreasnim vodovima. Staza i povećan tlak u vodovima pogoduju aktivaciji tripsiogena. I ova teorija ostavlja dosta nejasnoća jer nekad ista količina alkohola dovede do hemoragično-nekrotizirajućeg pankreatitisa, a drugi put do intersticijskog pankreatitisa.
OSTALI UZROCI
Ozljede pankreasa tokom tupih abdominalnih trauma ili tokom operacijskih zahvata, regurgitacije inficirane žuči kod holangitisa i holecistitisa, infekcije, lijekovi, hiperparatireodizam, hiperkalcijemija, hiperlipidemija.
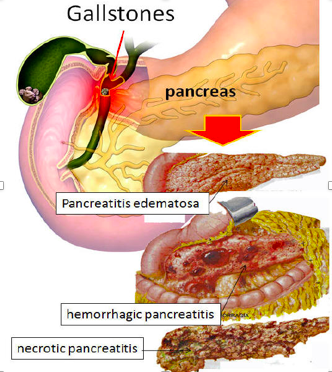
PATOGENEZA:
Začepljenje zajedničkih žučnih i gušteračnih vodova kamencima ili spazam Odijeva sfinktera uzrokovan alkoholom, uzrokuje povećanje tlaka u glavnom gušteračnom vodu. Zbog pritisk i nemogućnosti izlučivanja sokova nastaje aktivacija enzima unutar same gušterače. Aktivirani gušteračni enzimi kao što su tripsin, lipaza, amilaza, djeluju na tkivo gušterače i razara ga. Oštečenje stanica gušterače uzrokuje izlazak enzima u okolna tikiva te tako dolazi do nekroze masnog tkiva, krvnih žila s trombozom i dolazi do upale. Hemijski podražaj peritonea uzrokuje stvaranje ascitesa koji tipično sadrži u sebi enzime pankreasa. Destruktivne promjene u tkivu gušterače nastaju zbog izravnog djelovanja proteolitičkih i lipolitičkih enzima u intersticiju organa. Proteolitički enzimi kao što su tripsin i elastaza dovode do nekroze krvih žila, što rezultira nastankom tromboze i hemoragije. Lipaze u intersticiju izazivaju nekrozu okolnog masnog tikiva te razlažu trigliceride na glicerol i masne kiseline. Masne kiseline s kalcijem stvaraju netopive kalcijeve sapune. Ako je trošenje kalcija obilno, može čak doći do sniženja razine kalcija u plazmi te do simptoma hipokalcijemije. Amilaza koja normalno razgrađuje glikogen također se oslobađa i može se mjeriti nakon nastupa akutnog pankreatitisa. Iako je ovaj enzim važan za dijagnozu akutnog pankreatitisa, patogenetski nema neku veću ulogu u razaranju tkiva.
Patomorfološke i histološke promjene ovise o formi pankreatitisa:
- Intersticijski pankreatitis - gušterača zadržava svoj oblik, ali se vide edemi i tačkasta krvarenja. Histološki vide se intersticijski edemi, manja nekrotična područja i upalna infiltracija.
- Hemoragijsko - nekrotizirajući pankreatitis - umjesto gušterače nalazimo nekrotičnu, krvlju prožetu masu. Takva upala može se širiti i na okolne strukture. U peritoneumu se nakuplja blago zamućena tekućina u kojoj plivaju masne kapljice i bjelkaste mase ( kalcijevi sapuni ). Histološki se nađe velika, difuzna područja statonekroze, područja krvarenja i obilna infiltracija neutrofilima.
KLINIČKA SLIKA
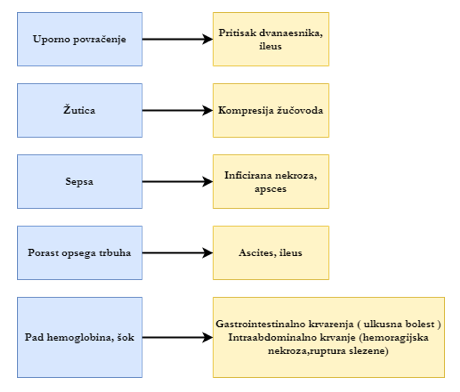
Ovisno o formi pankreatitisa, razlikujemo blaži i teži oblik. Tipični simptomi su: Intenzivna bol , lokalizirana najčešće u epigastiju, u početku je lokalizirana između pupka i ksifoidnog nastavka, dok se u kasnijoj fazi premješta u lijevi gornji kvadrant i leđa. Pojačava se u ležećem položaju, a blaža je ako bolesnim sjedi ili je nagnut prema naprijed. Bol najčešće nastaje 6 do 10 sati nakon obilnog, masnog obroka ili obilnog uživanja alkohola. Pojavljuje se naglo i brzo doseže kulminaciju. Javljaju se mučnina i povraćanje. S odmakom vremena, simptomi postaju jači i sve je lošijeg općeg stanja bolesnik (prostracija).
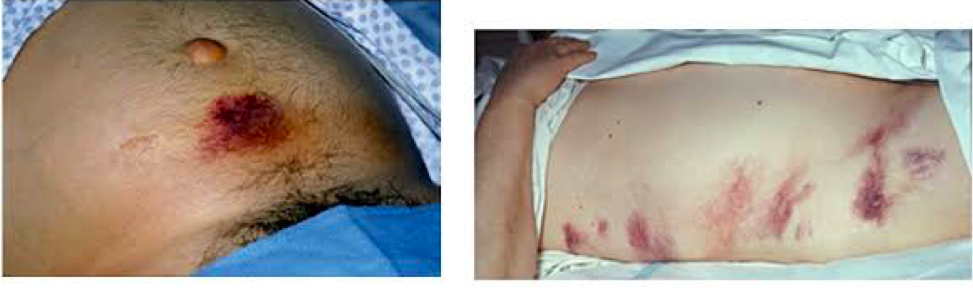
Pri fizikalnom pregledu prostriranog bolesnika nalaz je relativno oskudan.Koža je blijeda, oznojena, a temperatura najčešće normalna ili povišena do 38 ° C. Žutica se susreće kod bilijarne etiologije pankreatitisa. Trbuh je meteoričan uz bolnu osjetljivost na palpaciju u epigastriju. Karakteristična je odsutnost mišične odbrane pri palpaciji. Peristaltika je oskudna ili se ne čuje. U težim oblicima bolesti, u kojima je obično prisutna nekroza gušterače, dominiraju zaduha, tahikardija, cijanoza i poremećaj zgrušavanja krvi s pojavom plavičastih pjega krvarenja u lumbalnom području (Grey-Turnerov znak), na donjim udovima (Davisiv znak) te periumbilikalne diskoloracije (Cullenov znak).
DIFERENCIJALNA DIJAGNOZA
Budući da su glavni simptomi akutnog pankreatitisa bol u trbuhu uz mučninu, povračanje i meteorizam, diferencijalna dijagnoza je vrlo široka.
1. Perforacija želuca ili dvanaesnika - kod ulkusne bolesti obilježena je intenzivnim bolovima u epigastriju uz povišenje aktivnosti amilaze u serumu. Kod perforacije ulkusa u ranoj fazi nema znakova šoka, stijenka trbuha je tvrda, često postoji anamneza ulkusne bolesti.
2. Akutna crijevna opstrukcija razvija se postepeno. Bolovi su povremeni, s pojačanjem intenziteta i sve jačom peristaltikom. U intervalima između bolova bolesnik se donekle bolje osjeća sve dok se ne razvije potpuna slika ileusa.
3. Žučna kolika - bol u žučnoj koliki počinje slično kao u akutnom pankratitisu, a nerijetko žučna kolika i prethodi akutnom pankreatitisu.
DIJAGNOZA
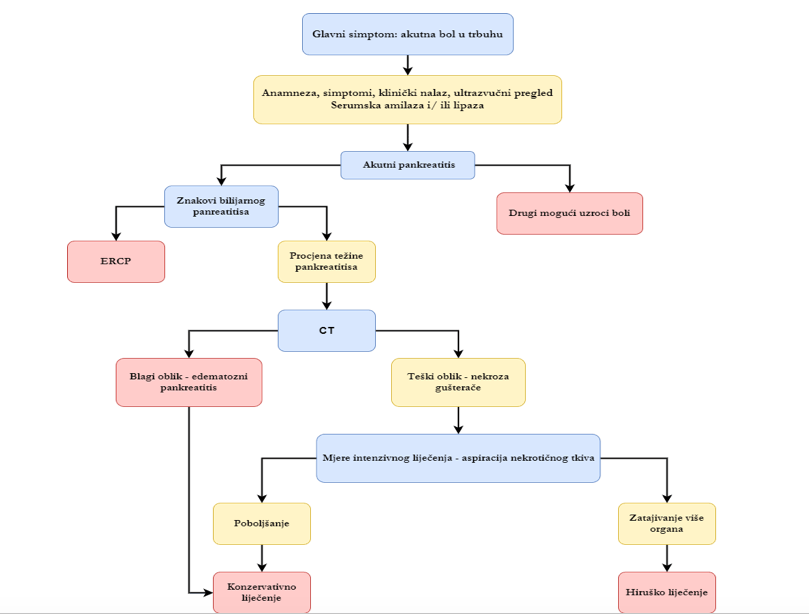
Ciljevi dijagnostičkog postupka jesu rana dijagnoza akutnoga pankreatitisa i rana procjena težine bolesti. To znači da je tokom prvih 48 sati potrebno imati pouzdanu dijagnozu pankreatitisa i poželjno je pouzdano razlikovati intersticijski od nekroze gušterače.
Laboratorisjki nalazi - osnovna pretraga je određivanje amilaza u serumu i urinu. Amilaza u serumu raste od drugog sata bolesti, a ostaje povišena do drugog dana, a tada se smanjuje zbog pojačanog lučenja bubregom. Amilaza u urinu najviše je povišena između 3. i 6.dana bolesti. Uredan nalaz amilaze ne isključuje pankreatitis, a povišene vrijednosti mogu biti i kod perforacije šupljih organa i mezenterijalnog infarkta.
Lipaze također porastu , ali nešto kasnije od aktivnosti amilaze i sporije se normalizira.
Krvna slika - najčešće postoji leukocitoza sa pomakom ulijevo. Kalij je obično nizak zbog povraćanja. Kalcij - hipokalcijemija obilježava teške oblike akutnog pankreatitisa. Acidoza se nalazi pri teškim nekrozama gušterače. Bilirubin, alkalna fosfataza - povišene aktivnosti su češće u bilijarnom pankreatitisu, posebno pri zaglavljenju kamenca u terminalnom dijelu holedohusa.
Pregled abdomena ultrazvukom - to je dio osnovnog dijagnostičkoh postupka kad god su prisutni trbušni simptomi. Ultrazvuk može upućivati na etiologiju bolesti : dokažu li se žučni kamenci, najvjerovatnije je bilijarni pankreatitis, a postoje li znakovi hroničnog pankreatitisa, vjerovatno je alkoholna etiologija. Pod kontrolom ultrazvuka može se ciljano uzeti uzorak nekroze i nakupine tekućine za bakteriološku analizu
Nativna radiološka snimka abdomena - snimka trbuha u stojećem stavu važna je kod sumnje na perforaciju šupljeg organa. U akutnom pankreatitisu nema slobodnog zraka ispod ošita kao kod perforacije šupljeg organa, a nema ni jasnih polukružnih sjena koje bi upućivale na nivoe tekućine i ileus. Katkad se na snimci uoče kalcifikati na području gušterače, što može upućivati na hronični pankreatitis. Radiološki nalaz pluća može pokazati pleuralni izljev lijevo, mogu se vidjeti atelektaze u bazalnim dijelovima pluća.
Kompjuterizirana tomografija (CT) ima glavnu ulogu pri razlučivanju intersticijskog od
hemoragijsko-nekrotičnog pankreatitisa i pri planiranju hiruškoga liječenja.
U dijagnostičkom postupku bitno je rano utvrditi da li se radi o teškom pankreatitisu. Najpozdaniji klinički znak težine pankreatitisa jeste postojanje organskoga zatajivanja (hipotenzija, cijanoza, anurija). Za pouzdanu procjenu težine pankreatitisa primjenjuju se komibovani klinički i biohemijski indeksi. Najšire su u upotrebi Ransonov indeks i bodovanje APACHE II.
RANSONOV INDEKS obuhvata dva mjerenja, prilikom prijema bolesnika i nakon 48 sati. Ovaj sistem boduje više parametara.
| Ransonovi kriterij za težinu akutnog pankreatitisa : |
|---|
| dob veća od 55 godina |
| u prvih 48 h |
| albumini u serumu manji od 32 g/L |
| leukociti > 15 x 10 *9 L |
| glukoza > 10 mmol/L - bez anamneze šećerne bolesti |
| korigirani kalcij u serumu < 2 mmol/L |
| urea > 16 mmol / L - ne popravlja se nakon i.v.tekućine |
| hematokrit - pad > 10 % |
| LDH > 600 ij/L |
| pO2 < 60 mmHg |
| AST > 200 mg/L |
| metabolička acidoza |
Prognoza:
0-2 znaka: mortalitet manji od 5 %
3-4 znaka: mortalitet 20 %
5-6 znakova: mortalite 40 %
7-8 znakova: mortalitet 90 %
LIJEČENJE
Cilj liječenja jeste suzbijanje bolova i sprečavanje ili uklanjanje komplikacija. Uglavnom u terapiji provodimo konzervativno liječenje, a hiruški zahvat je opravdan samo kod teških oblika i kada konzervativno liječenje ne daje rezultate.
KONZERVATIVNO LIJEČENJE - ne postoji specifična kauzalna terapija. Principi liječenja su:
1. Suzbijanje bolova analgeticima - primjenjuju se analgetici sa centralnim djelovanjem
(tramadol, pentazocin, opijati osim morfija - npr.petidin do 8 x 50 mg/dan).
2. Nadoknada volumena, obično je dovoljno primjenjivati 5 L tekućine u prva 24 sata, od toga najmanje 3 L u prvih 12 sati. Provoditi korekciju acidobaznog statusa - najčešće treba korigovati acidozu.
3. Primjena kateholamina kada hipotenzija perzistira uprkos nadoknadi volumena.
4. Primjena inzulina - u slučaju hiperglikemije.
5. Kisik nazalnim kateterom kod pO2 manjega od 70 mmHg.
6. Hemodijaliza se provodi kod akutnog zatajenja bubrega, a svježa plazma kod poremećaja koagulacije.
7. Antibiotici se koriste samo u nekrozi gušterače jer nije dokazana korist od njihove primjene u intersticijskom pankreatitisu. Potrebno ih odabrati prema antibiogramu, kada postoji pozitivan nalaz hemokulture ili aspiracijske ciljane punkcije područja nekroze. U tkivo gušterače dobro prodiru karbapenemi, imiprenem i meropenem pa ih u teškim nekrozama gušterače treba primjeniti tokom 7 do 14 dana. Uprkos ranoj antibiotskoj terapiji, dio bolesnika sa teškom nekrozom razvit će infekcijsku nekrozu, pa preostaje hiruški zahvat kao jedina šansa za preživljavanje.
8. Prehrana bolesnika je značajan element liječenja - danas se ne provodi gladovanje kao dio terapijskog protokola "ništa na usta " . Nastoji se što prije uvesti hrana u crijevo - enteralnom sondom kako bi se smanji metabolički deficit i bakterijska kolonizacija crijeva. Donedavno se primjenjivala potpuna parenteralna prehrana, takva prehrana može popraviti kataboličko stanje i pridonijeti sniženju smrtnosti, međutim, povećava sklonost razvoju infekcija. Prednost enteralne prehrane pred potpunom parenteralnom prehranom u tome je što povećava motilite crijeva, smanjuje bakterijsku kolonizaciju i translokaciju bakterija iz crijevnog lumena. Primjenom enteralne prehrane smanjuje se rizik od razvoja infekcije i skraćuje trajanje liječenja.
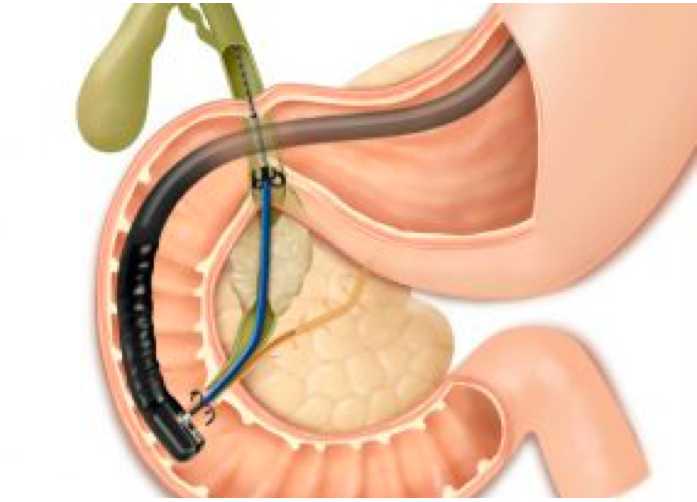
ENDOSKOPSKA TERAPIJA - u zadnje vrijeme primjenjuje se endoskopska papilotomija s ekstrakcijom konkremenata, a najbolji rezultat daje u početnim fazama, jer ako se razvije upalni proces, uspjeh je upitan. Zato je potrebno što ranije učiniti ERCP te ako se dokaže bilijarna etiologija, učini se i ovaj zahvat. Ispitivanja su pokazala da ERCP učinjen u akutnoj fazi bolesti ne pogoršava stanje.
HIRUŠKO LIJEČENJE
Indicirano je kod nesigurne kliničke dijagnoze, znakova sepse, pojave akutne pseudociste (nakupina eksudata u burzi omentalis koja ugrožava vitalnost gušterače, a dokazuje se ultrazvučno), kod pogoršanja kliničkog stanja unatoč intenzivnoj konzervativnoj terapiji. Hiruški zahvat ima zadatak odstraniti nekrotično tkivo. Operaciju treba provesti što je moguće kasnije, tj.u fazi kada je već nastupila djelomična demarkacija nekroze. Optimalno vrijeme za uspješno uklanjanje nekroze je 2-3 sedmice nakon početka pankreatitisa. Liječenje bolesnika sa teškim pankreatitisom vrlo je dugotrajno, komplikacije su mnogobrojne. Nerijetko se u tih bolesnika razvije šećerna bolest, poslijeoperacijska hernija, pseudocista gušterače ili pankreatikokutana fistula.
PROGNOZA
Akutni pankreatitis se može podijeliti na tri oblika s bitno različitom prognozom:
1. intersticijski pankreatitis, smrtnost 0-5%, nema komplikacija
2. nekroza gušterače sa lokaliziranim nekrozama, smrtnost do 30%
3. nekroza gušterače sa širenjem na okolne organe i na retroperitoneum, smrtnost do 80%
Nekomplicirani tok bolesti i brzo ozdravljenje karakteristični su za serozni pankreatitis. Brojne komplikacije, visoka smrtnost i dugotrajno liječenje obilježja su nekroze gušterače. Uzrok smrti u prvim danima liječenja je najčešće hipovolemijski šok i respiracijska insuficijencija kao posljedica višeorganskog zatajivanja, zatim slijedi ileus, infekcije i koagulopatije. Recidiv pankreatitisa se može očekivati kod bolesnika sa holelitijazom ako se žučni kamenci ne uklone. Recidivima su skloni i bolesnici sa alkoholnim pankreatitisom.
HRONIČNI PANKRATITIS
Hronični pankreatitis je upala gušterače koja uzrokuje razaranje egzokrinog dijela žlijezde uz nadomjesnu fibrozu, a u kasnijim stadijima može dovesti i do razaranja endokrinog dijela gušterače. To je hronična upalna bolest koju karakterizira bol u trbuhu, ireverzibilne morfološke promjene i trajni gubitak funkcije. Dijeli se u tri skupine:
1. Hronični kalcificirajući pankreatitis
2. Hronični opstruktivni pankreatitis
3. Hronični upalni pankreatitis
ETIOLOGIJA
Etiologija hroničnog pankreatitisa je vrlo složena. Bolest mogu potaknuti toksično-metabolički faktori (alkohol, pušenje duhana, hiperlipidemija, hiperkalcijemija), genetski faktori (mutacije kationskog tripsinogena ili mutacije gena za cističnu fibrozu). Glavni etiološki faktor je alkoholizam. Alkohol ima direktni toksični učinak, ali i mijenja sastav pankreasnog soka tako da koncentracija citrata u soku pada, a kalcija raste. Veliku ulogu ima i način prehrane jer hrana bogata mastima i bjelančevinama potiče stvaranje proteinskih precipitata u kanalićima pankreasa koji formiraju čepove gdje se odlaže kalcij. Urođeni oblici hroničnog pankreatitisa jesu:
1. Hronični kalcificirajući pankreatitis, nastaje u prve dvije decenije života uz napade boli i povraćanje.
2. Cistična fibroza, koja je najčešće autosomno nasljedni poremećaj.
Postoji i autoimunosni hronični pankreatitis, koji nastaje izolirano ili u sklopu autoimunosnih bolesti kao što je Sjorgenov sindrom, primarna bilijarna ciroza ili upalna bolest crijeva. Opstruktivni hronični pankreatitis nasataje zbog urođene anomalije pancreas divisum ili disfunkcije Oddieva sfinktera. Kod mnogih bolesnika uzrok se ne može utvrditi pa se ovaj oblik hroničnog pankreatitisa naziva idiopatskim.
PATOGENEZA
Nastanak hroničnog pankreatitisa nije u potpunosti razjašnjen, ali se povezuje sa nekoliko mogućih uzroka:
1. Opstrukcija kanalića kamencima. Smatra se da alkohol dovodi do povećanja koncentracije bjelančevina u gušteračnom sekretu, a to uzrokuje stvaranje cilindara koji opstruiraju lumen kanalića. Cilindri mogu kalcificirati, oblikujući kamence građene od kalcijeva karbonata, što još više opstruira kanaliće i dovodi do razvoja hroničnog pankreatitisa.
2. Toksini. U ovu skupinu spada alkohol i njegovi metaboliti.
3. Oksidativni stres.
4. Fibroza. Nastaje kao reakcija na nekrozu uzrokovanu akutnim pankreatitisom.
PATOLOGIJA
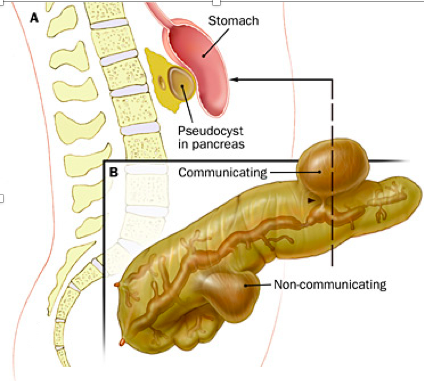
Makroskopski, gušterača je smanjena, bjeličasta, čvrsta i čvorasta. Na prerezu se mogu vidjeti dilatirani izvodni kanali, a u vezivu kalcifikati. Vezivno tkivo se može širitu u okolno, sa posljedičnom duodenalnom opstrukcijom. Pseudociste nastaju kao rezultat cijeđenja gušteračnog soka iz oštećenih kanalića u intersticij te oblikovanje vezivne ovojnice. Ispunjene su bistrom tekućinom i nisu obložene epitelom.
Mikroskopski, vidi se izražena fibroza koja nadomješta razorene acinuse u vodove. Preostali vodovi okruženi su vezivom u kojem se vide hronične upalne stanice i po koji očuvani Langerhansov otočić. Veći su izvodni kanalići često proširenog lumena, sa atrofičnim epitelom koji na više mjesta pokazuje pločastu metaplaziju a ispunjeni su kamencima.
KLINIČKA SLIKA
Simptome hroničnog pankreatitisa možemo podijeliti u tri stadija.
U prvom stadiju nalazimo recidivirajuće bolove u trbudu koji podsjećaju na akutni pankreatitis. U tom stadiju nema poremećaja funkcije pankreasa, a komplikacije nisu prisutne.
U drugom stadiju, bolni napadi su manjeg intenziteta, ali su češći i duže traju. Prvo dolazi do gubitka egzokrine a zatim i endokrine funkcije. Kompikacije mogu biti, ali i ne moraju. Prvi i drugi stadij traju oko 5 godina.
Treći stadij, trajna bol, a na periode može i nestati. Razvija se potpuna slika pankreasne insuficijencije, a prisutne su i komplikacije.
- Pankreasni bolni sindrom javlja se u napadima ili kao trajna bol. Lokalizirana je u epigastriju i širi se u leđa. Moguća je i lokalizacija oko pupka. Bol je obično povezana sa jelom
(postprandijalno se javi).
- Pankreasna insuficijencija. Egzokrina insuficijencija rezultira steatorejom, deficitom vitamina B12 te gubitkom na težini. Endokrina se insuficijencija očituje kao hiperglikemija.
- Komplikacije. Ciste i pseudociste su najčešćie komplikacije, one mogu opstruirati želudac i duodenum, a mogu biti i gnojno upaljene s mogučnosti perforacije. Može doći do širenja fibroze na okolne strukture i mogu se razviti stenoza holedohusa i duodenuma. Rijetko se susretnu ascites, perikardijalni ili pleuralni izljev.
Fizikalni nalaz obično je neupadljiv. Prisutan je meteorizam trbuha i lagana osjetljivost na duboku palpaciju u mezogastriju. U uznapredovanim slučajevima jave se i znakovi malapsorpcije.
Sa kliničkog stajališta hronični se pankreatitis može podijeliti na dvije skupine. Na hronični pankreatitis bez komplikacija i na hronični pankreatitis sa komplikacijama. U nekompliciranom hroničnom pankreatitisu bol je vrlo uporna i često rezistentna na terapiju. Bol ne znači uvijek i povećanu aktivnost bolesti, može biti posljedica alkoholizma ili lokalnih kompllikacija. Hronični pankreatitis sa komplikacijama. Komplikacije se pojavljuju mnogo češće u kalcificirajućem pankreatitisu nego u nekalcificirajućem.
- Šećerna bolest. Bolesnici imaju smanjeno podnošenje glukoze, za razliku od „genetičke“ šećerne bolesti, fluktuacija glikemije u pankreatitisu je veća, a povećana je i sklonost hipoglikemijama.
- Steatoreja. Obilne masne stolice jedan su od tipičnih znakova hroničnog pankreatitisa. Gubitak velikih količina masti i bjelančevina dovodi do mršavljenja, razvoja hipoalbuminskih edema te do diskoloracije kože i kose. Bolesnici nerijetko imaju više od 5 masnih stolica na dan.
- Pseudociste. Pankreasni sok razlaže okolno tkivo pa se formira šupljina ispunjena nekrotičnim tkivom i ispunjena tekućinom bogatom enzimima gušterače. Fibrozna stijenka nema epitela. Šupljina može komunicirati sa pankreasnim vodovima (tzv.aktivna pseudocista), a ta komunikacija može i izostati (tzv.inaktivna pseudocista ).
- Opstrukcija žučnih vodova. Često se razvija kod bolesnika sa hroničnim pankreatitisom. Mršav bolesnik sa dugotrajnim bolovima u trbuhu razvit će žuticu
DIJAGNOZA
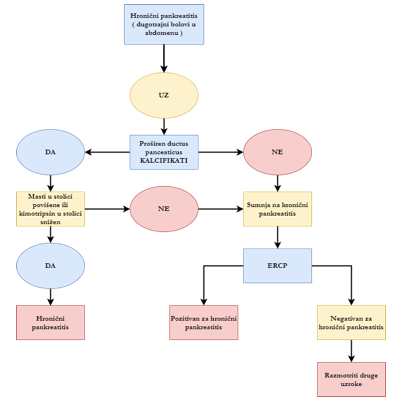
Klinička slika (pankreasni bolni sindrom i znaci insuficijencije pankreasa), pobuđuju sumnju na hronični pankreatitis.
Laboratorijski nalazi su nespecifični. Biohemijski testovi imaju ograničenu vrijednost u dijagnozi hroničnog pankreatitisa: amilaza i lipaza u serumu obično su normalne, a u urinu imaju umjereno pivišenu aktivnost.
Ultrazvukom i CT-om mogu se prikazati proširenja pankreasnog voda i kalcifikati u gušterači.
ERCP je najbitnija pretraga u dijagnostici hroničnog pankreatitisa. Najvažnija indikacija za ERCP jeste sumnja na postojanje promjena pankreasnog voda. Ako se ERCP ne može izvesti onda treba uraditi MRI.
Egzokrina funkcija gušterače može se istražiti brojnim testovima. Najstariji test je odeđivanje količine masti u stolici nakon trodnevne dijete. Ona je redovito povišena (steatoreja), a normalizira se tek nakon primjene enzima gušterače. Danas je na raspolaganju mnogo testova kojima se može izmjeriti sekrecija pankreasa, ali su dugotrajni i skupi, zbog toga treba koristiti jednostavne testove poput mjerenja aktivnosti elastaze ili himotripsina u stolici.
DIFERENCIJALNA DIJAGNOZA
U početku bolesti, hronični pankreatitis ima malo simptoma, postoji samo bol, pa je dijagnozu teško postaviti prije nego što se pridruže kalcifikati, šećerna bolest i steatoreja. Diferencijalna dijagnoza obuhvata sva ona stanja u kojima postoji uporni bolovi u trbuhu udruženi sa mršavljenje i malapsorpcijom. Karcinom gušteraće, može predstavljati dijagnostički problem zbog mršavljenja i pojave uporne boli u epigastriju. Ultrazvukom, CT-om i ERCP-om nekad nije moguće razriješiti dvojbu. Tada je indicirana pozitronska emisijska topografija (PET) kojom se sa velikom tačnošću može dokazati da je posrijedi karcinom, a ne hronični pankreatitis. Malapsorpcija, je manifestna u uznapredovaloj fazi bolesti i zahtijeva razmatranje ostalih uzroka maldigestije kao što su alkoholizam, cistična fibroza, tumori, stanja nakon resekcije gušterače, stanja nakon resekcijskog zahvata na želucu, hemohromatoza, gastrinom, deficit alfa-1-antitripsina.
LIJEČENJE
Liječenje hroničnog pankreatitisa obuhvata konzervativno, hiruško liječenje i intervencijsku endoskopiju.
Konzervativno liječenje usmjereno je prema liječenju boli, liječenju endokrine i egzokrine insuficijencije. Suzbijanje boli je najzahtjevniji dio terapije. Prvi korak je potpuna zabrana uzimanja alkohola, zabrana pušenja i umjerena dijeta sa 5-6 manjih obroka. Ne popuste li bolovi, daju se nesteroidni antireumatici (npr.ibuprofe ) uz oprez zbog rizika od nus pojava. Izostane li analgetički učinak, daju se analgetici koji djeluju periferno (npr.paracetamol 500 mg 4 x dnevno). Ne popuste li bolovi treba dati analgetike koji djeluju na centralni živčani sistem (npr.tramadol). Ako bolovi ne popuste treba isključiti postojanje ovisnosti o opijatima. Nakon što se ovisnost eliminira, treba razmotriti mogućnost blokade celijačnog pleksusa ili hiruškog liječenja. Prema nekim podatcima, bolna faza pankreatitisa prestaje najčešče nakon 5 godina pa o tome treba voditi računa prije donošenja odluke o primjeni opijata ili hiruškom liječenju u suzbijanju boli.
Liječenje egzokrine insuficijencije. Cilj liječenja je zaustaviti mršavljenje, zatim svesti steatoreju u prihvatljive okvire, normalizirati broj stolica i smanjiti nadutost i dispepsiju. Treba provesti nadoknadu vitamina topivih u mastima ( A, D, E i K ). Pozitivan učinak liječenja su porast tjelesne težine i samnjenje broja stolica i smanjenje nadutosti.
Liječenje endokrine insuficijencije. Provodi se dijetom. Peroralni antidijabetici, djelotvorni su kratko, nakon čega treba razmotriti mogućnost primjene inzulinske terapije. Intervencijska endoskopija. Postavljanje stentova u žučovod ili u pankreasni vod u mnogim centrima je rutinska metoda. Impaktirani kamenci u pankreasnom vodu mogu se razbiti izvantjelesnom litotripsijom (ESWL). Potom se endoskopski, nakon sfinkterotomije, mogu izvaditi fragmenti kamenca. Suženja pankreasnog voda mogu se premostiti plastičnim stentom. Takav zahvat privremeno odgađa hiruško liječenje.
Hirurško liječenje. Glavni ciljevi ovog liječenja jesu:
· Uklanjanje boli.
· Liječenje komplikacija.
· Očuvanje egzokrine i endokrine funkcije gušterače.
Najčešće se provode drenažne operacije pri kojima se prošireni pankreasni vod anastomozira s vijugom jejunuma. Nakon operacije 60-80% bolesnika više ne osjeća bol. Preduvijet za hiruško liječenje jeste jasna dilatacija pankresnog voda (širina veća od 8 mm) i prethodno sanirane druge ekstrapankreasne komplikacije (stenoze žučovoda i dvanaesnika).
Reference:
- Konjhodžić F. Hirurgija, Sarajevo: Institut za NIR KCUS-a; 2001.
- Kumar V., Abbas A., Fausto N., Mitchell R. Robinsove osnove patologije, Beograd: Data Status; 2010.
- Vrhovac B. Interna medicina, Zagreb: Naklada Ljevak; 2008.